健康づくりのための睡眠ガイド|睡眠・不眠への理解|塩野義製薬
《睡眠圣经》: 全面解析睡眠生理与健康之道 #生活技巧# #健康生活方式# #健康生活方式书籍# #健康睡眠建议#
厚生労働省「健康づくりのための睡眠ガイド 2023」1)
厚生労働省は、最新の科学的知見に基づき、2014年の指針を見直し、2024年に「健康づくりのための睡眠ガイド 2023」(以下、睡眠ガイド)を公表しました。1)
日常的に質(睡眠休養感)・量(睡眠時間)ともに十分な睡眠を確保することで心身の健康を保ち、生活の質を高めることは非常に重要です。1)

発症リスク上昇・症状悪化などにつながる状態・病気
肥満1,2) 心疾患1,5) 高血圧1,3) 脳血管障害1,6) 2型糖尿病1,4) うつ病などの精神疾患1,7)文献 1)を参考に作成
日本人の睡眠時間
日本で1日の平均睡眠時間が6時間未満の人の割合は、男性37.0%、女性39.9%でした。8)
また、40歳代では男性45.8%、女性44.6%、50歳代では男性46.3%、女性48.0%と、半数近くの人が睡眠時間が6時間未満でした。1, 8)
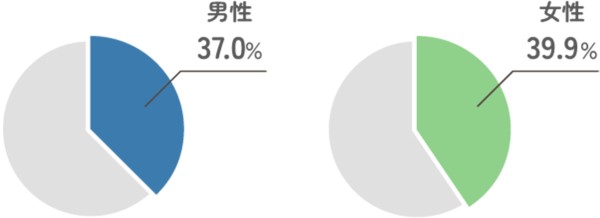
文献 8)を参考に作成
大切なのは睡眠の質と量
「睡眠ガイド」では、睡眠の質と量を重要課題としています。
個人差はあるものの、日常的に睡眠休養感の向上ならびに適正な睡眠時間を確保し、心身の健康を保つようにすることが大切です。1)
特に、睡眠休養感の低下はさまざまな病気や死亡リスクなど、健康状態の悪化に関わることがわかっています。1)
睡眠休養感を高めるためには、睡眠環境、生活習慣、嗜好品のとり方などを見直し、可能な範囲で改善するとともに、慢性疾患の早期発見・早期治療に努めることが大切です。1)
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/kenkou_iryou/kenkou/suimin/index.html [2024年11月1日アクセス] 2)Häusler N, et al. Sleep 2019; 42(6): zsz077. 3)Wang D, et al. Sleep Med 2017; 40: 78-83. 4)Reutrakul S, Van Cauter E. Metabolism 2018; 84: 56-66. 5)Korostovtseva L, et al. Sleep Med Clin 2021; 16(3): 485-497. 6)Chaudhry R, et al. Eur J Anaesthesiol 2020; 37(8): 688-695. 7)Li L, et al. BMC Psychiatry 2016; 16(1): 375. 8)厚生労働省: 令和4年国民健康・栄養調査結果の概要. p.18.
https://www.mhlw.go.jp/content/10900000/001296359.pdf [2024年11月1日アクセス]
睡眠の質・量から考える、年齢別の快眠ポイント
必要な睡眠時間は年齢や季節によって異なるため、「睡眠ガイド」では、成人・こども・高齢者に分けて推奨されています。1)
ここでは、それぞれの年代で推奨されている睡眠の質と量について整理し、ポイントを比べてみましょう。
特に睡眠の量(睡眠時間)には違いがみられます。
推奨事項
解説 睡眠の質 睡眠の不調・睡眠休養感の低下がある場合は、生活習慣などの改善を図ることが重要。病気が潜んでいる可能性にも留意する。 食生活や運動などの生活習慣・睡眠環境を見直して、睡眠休養感を高める。 睡眠の量 適正な睡眠時間には個人差はあるが、6時間以上を目安として必要な睡眠時間を確保する。文献 1)を参考に作成
日常生活のさまざまな事柄が睡眠に影響を与えています1)
睡眠時に重要な物理的な環境として、「光」「温度」「音」の3つが挙げられます。
いずれの要素も考慮した寝室環境を整えることが、良い睡眠につながります。
それ以降に照明やスマートフォンの強い光を浴びるとメラトニンの分泌が抑制されることで、睡眠・覚醒リズムが遅れてしまい、入眠が妨げられる。1, 2) 近年の照明器具やスマートフォンにはLEDが使用されており、体内時計への影響が強い短波長光(ブルーライト)が多く含まれている。1) 温度 人間の深部体温(脳や臓器などといった身体内部の温度)は、約24時間周期で変動しており、日中の覚醒時には上昇し、夜間の睡眠時には低下する。1, 3)
就寝前に手足の皮膚血流が増加することで体温が外部に放たれ、深部体温が低下し、入眠しやすい状態になる。1,4) 就寝前に体を温めることで、就床から入眠までの時間が短縮する。1, 5) 音 睡眠中も、聴覚からの刺激は脳に伝達されて、自律神経系やホルモン分泌に影響する可能性がある。1, 6) 睡眠中の騒音によって覚醒頻度が増加し、深い睡眠が減少すると考えられている。1, 7)
規則正しい生活習慣は睡眠の質を高めます。
日中の活動と夜間の休息・睡眠のメリハリをつけることが大切です。
日常生活において習慣的に摂取する嗜好品の中には、睡眠に影響を及ぼすものがあります。1)
嗜好品は心身のリラクゼーションをもたらす一方、摂取量や時間などによっては睡眠を悪化させ、健康に有害な場合があります。1, 10, 13, 14)
睡眠は加齢とともに変化しますが、性差もあります。
性ホルモンの影響により睡眠が変化することが知られています。
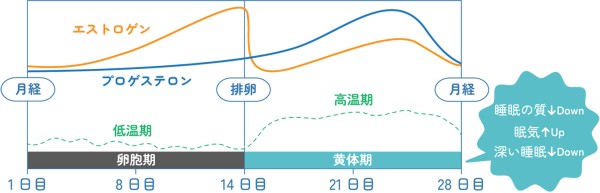
文献 1)を参考に作成
男性・女性を問わず、子育て期や更年期にも睡眠に関する悩みが増えやすい傾向があるため、良質な睡眠確保に対する工夫が必要です。
ポイント 子育て期 赤ちゃんは数時間ごとに寝たり起きたりを繰り返すため、1, 32)その対応で養育者の睡眠も細切れになる。1) 女性の10~20%が産後うつを経験すると報告されており、特に著しい睡眠不足や夜間の中途覚醒が多い人は、産後うつのリスクが高い。1, 33) 更年期 閉経(日本人の平均閉経年齢:50歳頃)の前後5年の約10年間を更年期といい、この期間には睡眠の悩みが増えやすい傾向がある。1) 明確な機序は不明であるものの、女性ホルモンが減少することで、更年期では不眠症や閉塞性睡眠時無呼吸などへの罹患リスクが増大すると考えられる。1) 男性においても、更年期の男性ホルモンの減少34)による睡眠障害について十分な証拠は得られていないが、更年期以降では不眠症などの睡眠障害が増加することがある※。また、男性ホルモンの減少は、精神的不調や不眠症状の一因となる可能性がある。1,35) ※男性では、女性と似た更年期症状が40歳代以降どの年代でも起こる可能性がある。
ただし、男性は女性と異なり、更年期症状発症の時期は決まっておらず、期間も終わりがない。36)
ストレスをきっかけとして不眠となることが多く、睡眠不足とともに睡眠休養感の低下をもたらすことがわかっています。
ポイント ストレスによる不眠 不眠症はストレスを契機に発症することが多く、睡眠の不足とともに睡眠休養感の低下をもたらす。1, 37, 38) 神経質で生真面目な性格の人はストレスをより強く感じ、不眠にこだわりやすく、不眠症になりやすい。37)
思春期以降、社会人になるまでの時期は、夜ふかし、睡眠不足、休日の朝寝坊が最も生じやすくなります1)。
ポイント 夜ふかしの原因 思春期が始まる頃から、睡眠・覚醒リズムが後退し、睡眠の導入に関わるホルモン(メラトニン)の分泌開始時刻が遅れることで、夜寝る時刻が遅くなり、朝起きるのが難しくなる傾向がみられる。1, 39, 40) 部活動や勉強、友人とのつきあい、デジタル機器の使用などで、夜ふかしが生じ、朝は学校に遅刻しないよう起床する必要があるので睡眠不足になりやすくなる。1, 41) 休日は、睡眠不足を解消するために遅い時間に起きることが多くなり、午前中に日光を浴びることができず、睡眠・覚醒リズムが後退しやすくなる。1) 交替制勤務とは、始業時刻と終業時刻が固定されず、勤務時間帯が変化する働き方を指します。1)
交替制勤務は、体内時計の機能に逆らって生活する必要があるため、身体に負担がかかり、さまざまな健康リスクがあることがわかっています。1)

睡眠環境、生活習慣、嗜好品は、ご自身が気をつければ改善につなげやすいと考えられます。
また、交替制勤務に従事している方々で、睡眠に関連する症状が長く続く場合は、不眠症や他の睡眠障害、あるいは不眠をきたす別の病気が隠れているかもしれませんので、医療機関の受診をご検討ください。
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/kenkou_iryou/kenkou/suimin/index.html [2024年11月1日アクセス] 2)Obayashi K, et al. Chronobiol Int 2014; 31(4): 461-467. 3)Czeisler CA, et al. Science 1999; 284: 2177-2181. 4)Kräuchi K, et al. Nature 1999; 401(6748): 36-37. 5)Haghayegh S, et al. Sleep Med Rev 2019; 46: 124-135. 6)Baudin C, et al. Environ Health 2019; 18(1): 102. 7)Basner M, et al. Sleep 2011; 34(1): 11-23. 8)Stutz J, et al. Sports Med 2019; 49(2): 269-287. 9)Wehrens SMT, et al. Curr Biol 2017; 27(12): 1768-1775.e3. 10)Shimura A, et al. Sleep Health 2020; 6(3): 288-298. 11)Van Someren EJW. Physiol Rev 2021; 101(3): 995-1046. 12)Narisawa H. Tohoku J Exp Med 2013; 231(1): 37-43. 13)Bertazzo-Silveira E, et al. J Am Dent Assoc 2016; 147(11): 859-866.e4. 14)Otsuka Y, et al. Clocks Sleep 2022; 4(4): 595-606. 15)Landolt HP, et al. Brain Res 1995; 675(1-2): 67-74. 16)Clark I, Landolt HP. Sleep Med Rev 2017; 31: 70-78. 17)Gardiner C, et al. Sleep Med Rev 2023; 69: 101764. 18)Drake C, et al. J Clin Sleep Med 2013; 9(11): 1195-1200. 19)Bayard M, et al. Am Fam Physician 2008; 78(2): 235-240. 20)Lutz EG. J Clin Psychiatry 1978; 39(9): 693-698. 21)Ohayon MM, et al. Chest 2001; 119(1): 53-61. 22)Ebrahim IO, et al. Alcohol Clin Exp Res 2013; 37(4): 539-549. 23)El-Mas MM, Abdel-Rahman AA. Adv Exp Med Biol 2019; 1193: 1-33. 24)Eriksson CP. Alcohol Clin Exp Res 2001; 25: 15S-32S. 25)He S, et al. Curr Opin Psychol 2019; 30: 117-122. 26)Jaehne A, et al. Sleep Med Rev 2009; 13(5): 363-377. 27)da Silva e Silva WC, et al. Sleep Epidemiol 2022; 2: 100028. 28)Brown AMC, Gervais NJ. Endocrinology 2020; 161(9): bqaa128. 29)Baker FC, Lee KA. Sleep Med Clin 2022; 17(2): 283-294. 30)Mindell JA, et al. Sleep Med 2015; 16(4): 483-488. 31)Warland J, et al. Sleep Med Rev 2018; 41: 197-219. 32)Kleitman N: Sleep and wakefulness. Chicago, University of Chicago Press, 1963. 33)Stremler R, et al: Postpartum period and early parenthood. In Principles and Practice of Sleep Medicine 7th. Kryger MH, et al(eds). Philadelphia, Elsevier, 2017, pp.1773-1780. 34)Decaroli MC, Rochira V. Virulence 2017; 8(5): 545-570. 35)Nieschlag E. Andrology 2020; 8(6): 1506-1511. 36)一般社団法人日本内分泌学会: 男性更年期障害(加齢性腺機能低下症、LOH症候群).
https://www.j-endo.jp/modules/patient/index.php?content_id=71 [2024年11月1日アクセス] 37)厚生労働省: e-ヘルスネット[情報提供] 不眠症(三島和夫 著).
https://www.e-healthnet.mhlw.go.jp/information/heart/k-02-001.html [2024年11月1日アクセス] 38)Vernon MK, et al. Sleep Med Rev 2010; 14(3): 205-212. 39)Roenneberg T, et al. Curr Biol 2004; 14(24): R1038-1039. 40)Crowley SJ: Sleep during adolescence. In Principles and practice of pediatric sleep medicine 2nd ed. Sheldon SH, et al (eds). Philadelphia, Elsevier Saunders, 2022, pp.44-51. 41)Wright KP, et al. Front Mol Neurosci 2012; 5: 50. 42)Gurubhagavatula I, et al. J Clin Sleep Med 2021; 17(11): 2283-2306.
睡眠の質を高めるセルフケア
网址:健康づくりのための睡眠ガイド|睡眠・不眠への理解|塩野義製薬 https://www.yuejiaxmz.com/news/view/1231572
相关内容
不眠の悩みを解決する11個の改善法|健康的な眠りを取り戻すための徹底ガイド – 医療総合支援機構ショートスリーパー(短眠者)に近づくための7つの睡眠改善方法
高齢者の睡眠の特徴と、睡眠の質を高めるための生活習慣の改善方法
健やかな睡眠と休養:毎日を元気に過ごすための7つの戦略
健康管理の基本 生活習慣病予防と心身のバランスを保つための実践ガイド
不眠症・睡眠障害の治し方や改善方法・薬物治療について解説
睡眠とは?仕組みと睡眠改善するための19つの方法
睡眠障害・不眠症の治し方|効果的な7つのセルフケア方法も解説
睡眠の質を上げる方法とは?目覚めのいい睡眠時間や浅い眠りの改善策を解説
ダイワハウス|My House Palette(マイハウスパレット)|睡眠を改善する方法16選。睡眠の質を上げる生活習慣や寝室環境のポイントを解説

